A decisão do local de tratamento é um dos fatores mais importantes na abordagem de doentes com pneumonia adquirida na comunidade. Os scores de gravidade são ferramentas prognósticas validadas para previsão da mortalidade por pneumonia adquirida na comunidade e decisão do local de tratamento.
O objetivo deste trabalho foi comparar o poder discriminatório de 4 scores – os clássicos PSI e CURB-65 e os mais recentes SCAP e COP-SMART – na previsão de eventos adversos: morte, internamento em Unidades de Cuidados Intensivos (UCI), necessidade de ventilação mecânica invasiva ou suporte de aminas vasopressoras em doentes internados com pneumonia pneumocócica.
MétodosFoi efetuado um estudo retrospetivo de doentes internados por pneumonia pneumocócica num período de 5 anos.
Os doentes foram estratificados com base nos dados da admissão e foram-lhes atribuídas classes de risco para cada score: baixo, médio e alto risco. Os resultados foram obtidos comparando as classes de baixo risco versus médio-alto risco.
ResultadosForam estudados 142 episódios de internamento onde se observaram 2 mortes e 10 doentes necessitaram de ventilação mecânica e suporte de aminas. A maioria dos doentes foram classificados como baixo risco por todos os scores – encontrámos altos valores preditivos negativos para todos os eventos adversos estudados sendo o mais elevado correspondente ao SCAP. Os scores mais recentes mostraram uma maior precisão para prever internamento na UCI e necessidade de ventilação ou suporte por aminas (principalmente para o score SCAP com valores mais elevados da AUC para todos os eventos adversos).
ConclusõesA taxa de todos os eventos adversos aumentou com o agravamento da classe de risco em todas os scores. Os scores de gravidade mais recentes parecem ter um maior poder discriminatório para todos os eventos adversos no nosso estudo, em particular, o SCAP.
The site-of-care decision is one of the most important factors in the management of patients with community-acquired pneumonia. The severity scores are validated prognostic tools for community-acquired pneumonia mortality and treatment site decision.
The aim of this paper was to compare the discriminatory power of four scores – the classic PSI and CURB65 ant the most recent SCAP and SMART-COP – in predicting major adverse events: death, ICU admission, need for invasive mechanical ventilation or vasopressor support in patients admitted with pneumococcal pneumonia.
MethodsA five year retrospective study of patients admitted for pneumococcal pneumonia.
Patients were stratified based on admission data and assigned to low-, intermediate-, and high-risk classes for each score. Results were obtained comparing low versus non-low risk classes.
ResultsWe studied 142 episodes of hospitalization with 2 deaths and 10 patients needing mechanical ventilation and vasopressor support. The majority of patients were classified as low risk by all scores – we found high negative predictive values for all adverse events studied, the most negative value corresponding to the SCAP score. The more recent scores showed better accuracy for predicting ICU admission and need for ventilation or vasopressor support (mostly for the SCAP score with higher AUC values for all adverse events).
ConclusionsThe rate of all adverse outcomes increased directly with increasing risk class in all scores. The new gravity scores appear to have a higher discriminatory power in all adverse events in our study, particularly, the SCAP score.
A pneumonia adquirida na comunidade (PAC) é uma doença comum, com taxas de mortalidade relativamente baixas e reduzida utilização de recursos quando tratada em ambulatório, mas uma importante fonte de morbilidade, mortalidade e custos quando o internamento é necessário1. O Streptococcus pneumoniae não é apenas o principal agente etiológico associado às PAC, mas também é o principal patogénio responsável por internamento em Unidades de Cuidados Intensivos (UCI)2.
O local de tratamento é uma das decisões mais importantes no tratamento de doentes com PAC. Vários sistemas de pontuação foram desenvolvidos para prever o risco de mortalidade das PAC e estes têm sido aplicados para orientar os médicos na decisão de internamento de doentes no hospital ou na UCI. No entanto, essas ferramentas foram inicialmente desenvolvidas e têm sido extensivamente validadas para predizer o risco de mortalidade e estudos têm demonstrado que o risco de morte nem sempre se correlaciona com a necessidade de internamento hospitalar ou UCI1.
PontuaçõesO PSI foi desenvolvido por Fine et al. como parte da Pneumonia Outcomes Research Trial (PORT) e a descrição original foi baseada numa coorte de derivação de 14.199 doentes internados com PAC e foi posteriormente validada, de forma independente, em 38.039 doentes internados com PAC e em 2.287 doentes internados e em ambulatório prospetivamente incluídos no estudo de coorte PORT3. O PSI usa múltiplos dados demográficos e de antecedentes, informações obtidas no exame físico e exames laboratoriais, sendo além disso atribuído a cada um uma pontuação e o score total é usado para categorizar os doentes em uma de 5 classes, cada uma com um diferente risco de morte3.
O CURB-65 é uma regra simples, usando apenas 5 avaliações: confusão (devido à pneumonia), ureia >7 mmol/L, frequência respiratória ≥30/min, pressão arterial sistólica <90mmHg ou diastólica ≤60mm e idade ≥65 anos. Cada um destes 5 critérios recebe um ponto e o score total fica entre 0-5, com risco de mortalidade crescente com a pontuação4.
Recentemente, España et al. desenvolveram e validaram uma regra para identificar os doentes que precisam de acompanhamento adicional e tratamento mais agressivo após a primeira avaliação no serviço de urgência. Eles determinaram que a necessidade de UCI era definida pela presença de um dos 2 critérios principais: o pH arterial <7,30 ou pressão arterial sistólica <90mm Hg. Na ausência de tais critérios a PAC grave também pode ser identificada pela presença de 2 de 6 critérios menores. Estes incluíram: confusão, ureia >30mg/dL, frequência respiratória >30/min, relação PaO2/FiO2 <250 ou PO2 <54mmHg, infiltrados multilobares e idade ≥80 anos. Uma das vantagens deste sistema de pontuação em comparação com os critérios IDSA/ATS é que os diferentes achados clínicos conferem valores diferentes de pontuação na definição de PAC grave. A necessidade de UCI foi definida por pontuação superior a 10 pontos, num sistema onde o pH <7,30 confere 13 pontos e pressão arterial sistólica <90mmHg confere 11 pontos. Os outros critérios conferiam menos do que 10 pontos cada um e, como tal, mais do que um critério é essencial para definir necessidade de internamento na UCI5,6.
O quarto score foi desenvolvido por Charles et al. usando um modelo multivariado e valoriza as 8 características clínicas associadas à necessidade de suporte de aminas ou ventilatório intensivo e que poderia ser resumido pela sigla SMART-COP: pressão arterial sistólica <90mmHg, infiltrados multilobares, albumina sérica <3,5g/dL, elevação da frequência respiratória (≥25 se ≤50 anos e ≥30 se >50 anos), taquicardia (≥125/min), confusão (de novo), hipoxemia (PaO2 <70mmHg, saturação ≤93% ou relação PaO2/FiO2 <333 se ≤50 anos ou PaO2 <60mmHg, saturação ≤90% ou PaO2/FiO2 <250 se idade >50), e pH arterial <7,35. As anomalias na oxigenação sanguínea, pressão sistólica e pH arterial recebem 2 pontos cada ao passo que os outros 5 critérios recebem um ponto cada e com este sistema a necessidade de aminas ou ventilação é prevista por uma pontuação de pelo menos 3 pontos7.
As pontuações PSI e CURB-65 foram validadas como ferramentas para prever a mortalidade e a decisão local de tratamento foi deduzida pelo risco de mortalidade de cada classe – não só per se scores de gravidade e não foram desenvolvidos para prever a necessidade de internamento na UCI. Por outro lado, os mais recentes SCAP e COP-SMART foram desenvolvidos para identificar pneumonias graves, a fim de distinguir quais os doentes que beneficiam de um acompanhamento mais próximo, tratamento agressivo e/ou internamento na UCI – eles precisam de validação adicional para confirmar a sua precisão.
O objetivo deste trabalho foi comparar o poder discriminatório dos 4 scores – os clássicos PSI e CURB65 e os mais recentes SCAP e SMART-COP – na previsão de eventos adversos: morte, admissão na UCI, necessidade de ventilação mecânica invasiva ou suporte de aminas.
Material e métodosEste artigo apresenta um estudo retrospetivo de 5 anos de doentes internados por pneumonia pneumocócica entre 2005-2010 no serviço de pneumologia com base nos dados da admissão e da evolução clínica do doente.
Todos os doentes eram VIH-negativo. As informações ausentes foram assumidas como normais.
Os doentes foram estratificados com base nos dados de admissão e atribuídas classes de risco para cada pontuação como validado por estudos anteriores8,9. Os doentes foram divididos em classes de baixo, médio e alto risco da seguinte forma: PSI, baixo risco – classes I a III; médio risco – classe IV e de alto risco – classe V; CURB-65, baixo risco – classes 0-1; médio risco – classe 2 e de alto risco – classes de 3-5; SCAP, baixo risco – classes 0-1 (0-9 pontos); médio risco – classe 2 (10-19 pontos) e alto risco – classes 3-4 (≥20 pontos) e SMART-COP, baixo risco 0-2 pontos; médio risco 3- 4 pontos, e alto risco ≥5 pontos1,3–9.
Os seguintes eventos adversos foram avaliados: morte, admissão na UCI, necessidade de ventilação mecânica invasiva ou suporte de aminas vasopressoras.
O estudo foi realizado num hospital público terciário, com 580 camas: 27 no serviço de pneumologia, 5 das quais em quartos de isolamento, 12 camas em UCI polivalente e 18 camas em UCI de cirurgia cardiotorácica e cardiologia/unidade coronária. É o hospital de referência para cerca de 400.000 cidadãos e segunda linha para mais de 600.000 cidadãos. Por ano, cerca de 150-200 doentes com pneumonia são admitidos no serviço de pneumologia.
O diagnóstico de pneumonia foi feito de acordo com a melhor prática clínica padronizada – doença aguda associada a ≥1 dos sintomas respiratórios: dor, dispneia, febre ou hipotermia, alteração auscultatória e a presença de hipotransparência de novo na telerradiografia de tórax. A pneumonia pneumocócica foi definida como uma pneumonia associada a um exame cultural positivo para pneumococo na expetoração, lavado bronco-alveolar, sangue ou líquido pleural e/ou teste antigênico rápido urinário e ausência de isolamento cultural microbiológico alternativo10–12.
Todos os doentes receberam esquemas antibióticos com eficácia esperada nas primeiras horas de admissão no serviço de urgência, de acordo com as diretrizes nacionais e internacionais aceites10,11.
A falência do tratamento foi definida como a falta de resposta ou deterioração clínica (instabilidade hemodinâmica, insuficiência respiratória, necessidade de ventilação mecânica ou agravamento radiológico), apesar da dosagem de antibiótico correta e via apropriada e que motivou uma mudança do esquema antibiótico13.
As descrições estatísticas das variáveis estudadas incluíram média e desvio padrão para variáveis contínuas e frequência absoluta e percentual para cada categoria de uma variável categórica. Para cada evento adverso e para cada score foi apresentada a curva ROC (sensibilidade versus um menos especificidade), e a área sob a curva (AUC) foi calculada. Esta é uma medida da precisão global de diagnóstico do score. Foram apresentadas as estimativas para sensibilidade, especificidade e valor preditivo negativo para cada pontuação separados em classes de baixo risco versus não-baixo risco.
Todas as análises estatísticas foram realizadas com SPSS versão 19 e MedCalc versão 12 com nível de significância de 0,05.
ResultadosDurante o período do estudo foram avaliados 142 episódios de hospitalização por pneumonia pneumocócica. A maioria dos doentes era do sexo masculino com idade média de 58,7±16,9 anos. As principais características dos doentes encontram-se resumidas na tabela que se segue (tabelas 1 e 2).
Dados demográficos e características dos doentes estudados
| Características | |
|---|---|
| Número de doentes | 142 |
| Sexo | |
| Masculino (%) | 77 (54,2) |
| Feminino (%) | 65 (45,8) |
| Idade (anos) | |
| Média (desvio padrão) | 58,7 (16,9) |
| Hábitos tabágicos | |
| Fumadores (%) | 35 (24,6) |
| Ex-fumadores (%) | 36 (25,4) |
| Não fumadores (%) | 70 (50,0) |
| Tempo de internamento (dias) | |
| Média (desvio padrão) | 13,9 (9,9) |
| Falência de primeiro esquema antibiótico n (%) | 20 (14,1) |
| Óbitos n (%) | 2 (1,4) |
| Admissões UCI n (%) | 22 (15,5) |
| Necessidade de ventilação mecânica n (%) | 10 (7,0) |
| Necessidade de suporte de aminas vasopressoras n (%) | 10 (7,0) |
Distribuição dos doentes de acordo com cada score na admissão e percentagem de eventos adversos em cada classe de risco
| Score/Classe | Número de doentes | Óbito | Necessidade de admissão na UCI | Necessidade de ventilação invasiva | Necessidade de suporte de aminas |
|---|---|---|---|---|---|
| PSI | |||||
| Baixo (%) | 93 (65,5) | 0 (0) | 10 (10,8) | 4 (4,3) | 5 (5,4) |
| Médio (%) | 37 (26,1) | 0 (0) | 8 (21,6) | 5 (13,5) | 3 (8,1) |
| Alto | 12 (8,4) | 2 (16,7) | 4 (33,3) | 1 (8,3) | 2 (16,7) |
| CURB-65 | |||||
| Baixo (%) | 97 (68,3) | 0 (0) | 8 (8,3) | 4 (4,1) | 3 (3,1) |
| Médio (%) | 32 (22,5) | 0 (0) | 9 (28,1) | 4 (12,5) | 4 (12,5) |
| Alto (%) | 13 (9,2) | 2 (15,4) | 5 (38,5) | 2 (15,4) | 3 (23,1) |
| SCAP | |||||
| Baixo (%) | 72 (50,7) | 0 (0) | 2 (2,8) | 0 (0) | 1 (1,4) |
| Médio (%) | 55 (38,7) | 0 (0) | 8 (14,6) | 4 (7,3) | 3 (5,5) |
| Alto (%) | 15 (10,6) | 2 (13,3) | 12 (80) | 6 (40) | 6 (40) |
| SMART-COP | |||||
| Baixo (%) | 95 (66,9) | 0 (0) | 4 (4,2) | 2 (2,1) | 2 (2,1) |
| Médio (%) | 36 (25,3) | 1 (2,8) | 7 (19,4) | 3 (8,3) | 3 (8,3) |
| Alto (%) | 11 (7,8) | 1 (9,1) | 11 (100) | 5 (45,5) | 5 (45,5) |
Durante o período de internamento observou-se que 14,1% dos doentes apresentaram falência do tratamento inicial definido por agravamento clínico, apesar de tratamento antibiótico de acordo com orientações validadas, o que motivou mudanças do esquema de antibióticos.
Foram descritos 2 óbitos (1,4%) e 22 admissões na UCI (15,5%), com 10 doentes a necessitarem de ventilação mecânica e 10 doentes com necessidade de suporte aminérgico vasopressor (7,0%).
A maioria dos doentes foram designados para a classe baixo risco em todos os scores (entre 50,7-68,3%).
Os scores PSI, CURB-65 e SMART-COP mostram números muito semelhantes para cada classe de risco (embora estes doentes não sejam necessariamente estratificados na mesma classe de risco para cada pontuação). A pontuação SCAP rotula significativamente mais doentes com médio risco.
Previsão de resultados adversosA tabela 2 mostra a precisão da previsão dos scores PSI, CURB-65, SCAP e SMART-COP para admissão na UCI, necessidade de ventilação mecânica, necessidade de suporte vasopressor e mortalidade. A percentagem de eventos adversos aumentou de forma constante das classes de baixo risco para as classes de alto risco para as 4 pontuações.
A classificação como doentes de alto risco nas 2 novas pontuações mostra maior precisão para prever todos os efeitos adversos, em comparação com os sistemas de pontuação clássicos.
Classe de baixo risco versus risco médio/altoForam separadas, para cada score, as classes de baixo risco e não-baixo e para cada grupo calculamos a sensibilidade, especificidade e valor preditivo negativo para a previsão dos resultados adversos definidos pela classificação de um determinado doente numa classe de risco médio ou alto. A importância de uma correta distinção para estes 2 grupos é consistente com a convicção de que os doentes classificados como baixo risco podem, por princípio, ser tratados em ambulatório por apresentarem menor risco de mortalidade.
Calculou-se a área sob a curva ROC (AUC) para cada score de gravidade e para cada evento adverso. Os resultados estão descritos na tabela 3.
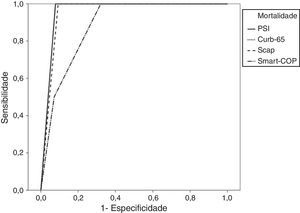
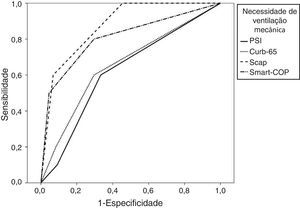
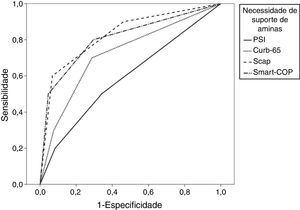
Sensibilidade, especificidade, valor preditivo negativo e AUC para cada evento adverso comparando as classes de risco médio/alto com as classes de baixo risco para cada score
| Scores | Sensibilidade | Especificidade | Valor preditivo negativo | AUC | Intervalo de confiança 95% |
|---|---|---|---|---|---|
| Mortalidade | |||||
| PSI>III | 1 | 0,66 | 1 | 0,96 (p=0,02) | 0,92-1 |
| CURB-65>1 | 1 | 0,69 | 1 | 0,96 (p=0,02) | 0,92-1 |
| SCAP>10 | 1 | 0,51 | 1 | 0,95 (p=0,03) | 0,91-1 |
| SMART-COP>2 | 1 | 0,68 | 1 | 0,88 (p=0,07) | 0,74-1 |
| Admissão UCI | |||||
| PSI >III | 0,55 | 0,69 | 0,89 | 0,62 (p=0,07) | 0,49-0,76 |
| CURB-65>1 | 0,64 | 0,74 | 0,92 | 0,70 (p=0,07) | 0,57-0,82 |
| SCAP>10 | 0,91 | 0,58 | 0,97 | 0,85 (p=0,049) | 0,75-0,95 |
| SMART-COP>2 | 0,82 | 0,76 | 0,96 | 0,85 (p=0,055) | 0,74-0,96 |
| Necessidade de ventilação mecânica | |||||
| PSI>III | 0,6 | 0,67 | 0,96 | 0,62 (p=0,09) | 0,45-0,80 |
| CURB-65>1 | 0,6 | 0,7 | 0,96 | 0,66 (p=0,09) | 0,47-0,84 |
| SCAP>10 | 1 | 0,55 | 1 | 0,88 (p<0,001) | 0,79-0,97 |
| SMART-COP>2 | 0,80 | 0,7 | 0,97 | 0,81 (p=0,001) | 0,65-0,97 |
| Necessidade de suporte de aminas vasopressoras | |||||
| PSI>III | 0,5 | 0,67 | 0,95 | 0,59 (p=0,3) | 0,40-0,79 |
| CURB-65>1 | 0,7 | 0,71 | 0,97 | 0,72 (p=0,02) | 0,55-0,90 |
| SCAP>10 | 0,9 | 0,54 | 0,99 | 0,83 (p=0,001) | 0,68-0,97 |
| SMART-COP>2 | 0,8 | 0,7 | 0,98 | 0,82 (p=0,001) | 0,65-0,97 |
Aplicando o método de Hanley e McNeil14 para comparar AUC emparelhadas observou-se a não existência de diferença estatisticamente significativa entre todos os scores para a previsão de mortalidade. Para a admissão em UCI tanto o SCAP como o SMART-COP são superiores ao PSI e CURB-65, mas não há diferenças estatisticamente significativas dentro do primeiro ou do segundo par. Quanto à necessidade de ventilação mecânica, o SCAP é superior ao PSI e ao CURB-65, o SMART-COP é superior apenas ao PSI e não há diferenças estatisticamente significativas entre o SCAP e o SMART-COP. Em relação à necessidade de suporte vasopressor tanto o SCAP e o SMART-COP são superiores ao PSI, mas não ao CURB-65, sem qualquer diferença entre o SCAP e o SMART-COP.
Para cada advento adverso foi calculada uma curva ROC para cada score (figs. 1–4).
DiscussãoA grande maioria dos doentes foi designada para classes de risco baixo e médio em todos os scores.
Encontramos uma alta percentagem de doentes com uma estratificação inicial de baixo risco que foi internada no hospital (50,7-68,3%). Nestes casos, apesar da classificação inicial ser de baixo risco, os médicos consideraram que os doentes apresentaram um quadro clínico ou problema social suficientemente grave que tornava necessário o internamento (as causas mais comuns foram a presença de insuficiência respiratória, opacidades multilobares e/ou derrame pleural associado, descompensação de comorbilidades e falta de apoio social).
Todos os scores apresentaram elevados valores preditivos negativos para os eventos adversos estudados. Isto significa que, quando considerado como um doente de baixo risco, a probabilidade de desenvolvimento de um evento adverso é bastante reduzida. Isto é consistente com a ideia de que esses doentes podem potencialmente ser tratados em regime de ambulatório.
Ao abordar a questão de qual dos scores de gravidade foi o melhor no estabelecimento do doente de risco baixo, o score com valor preditivo negativo mais alto em todos os eventos adversos foi a pontuação SCAP.
Comparado com os outros scores, o SCAP estratifica significativamente mais doentes na classe de médio risco. As diferenças podem ser devidas a uma subestimação, pelos scores clássicos, da aparência radiológica e da gravidade da insuficiência respiratória na admissão (o último sendo uma grande desvantagem do CURB-65) e da sobrestimativa de comorbidades estáveis e do maior número de variáveis abordadas pelo PSI.
A maior parte dos resultados adversos são relatados em doentes da classe de alto risco,isto é mais significativo nos scores mais recentes (SCAP e SMART-COP), onde a percentagem de doentes na classe de alto risco com necessidade de internamento em UCI, ventilação mecânica ou suporte vasopressor foi bastante elevada. Isto é consistente com a finalidade para a qual eles foram desenvolvidos (selecionar os doentes de alto risco que precisam de acompanhamento próximo e um tratamento mais agressivo ou admissão na UCI).
Todas as pontuações tinham sensibilidade e valores preditivos negativos muito elevados para a avaliação do risco de mortalidade.
Ao aplicar o método de Hanley e McNeil14 para comparar AUC emparelhadas observamos que a pontuação SCAP foi estatisticamente superior ao PSI e ao CURB-65 para prever a necessidade de internamento na UCI e ventilação mecânica, mas apenas superior ao PSI em relação à necessidade de suporte de aminas vasopressoras.
Em relação ao score SMART-COP, este foi estatisticamente superior ao PSI e ao CURB-65 para prever a necessidade de internamento na UCI, mas apenas superior ao PSI para necessidade de ventilação mecânica e suporte vasopressor.
Não houve diferença estatística entre o SCAP e o SMART-COP comparando a sua AUC para cada evento.
Na literatura encontramos alguns estudos que comparam os scores de gravidade sobretudo na pneumonia adquirida na comunidade. A maioria aborda variáveis como a mortalidade ou necessidade de internamento em UCI e apenas alguns têm em conta outras varáveis como a necessidade de suporte vasopressor, ventilação mecânica ou o tempo total de internamento como resultados independentes nos seus estudos.
A taxa de falência ao tratamento na pneumonia adquirida na comunidade é estimada entre 10-15%14. Num estudo num hospital universitário português sobre mortalidade em doentes internados com pneumonia pneumocócica, os autores observaram uma necessidade de mudança de antibióticos em 15,4% caracterizada por agravamento clínico e persistência de foco infecioso e febre15. Os nossos resultados foram consistentes com os estudos anteriores e uma vez que a população estudada foi a mesma para todos os sistemas de pontuação, os autores não consideram a taxa de falência ao tratamento inicial possa influenciar os resultados deste estudo.
Num estudo espanhol de doentes hospitalizados por pneumonia, Rosón observou que 43% dos doentes haviam sido internados apesar de serem doentes de baixo risco de acordo com o PSI16. Eles descobriram que estes doentes tinham insuficiência respiratória, derrame pleural ou instabilidade hemodinâmica e que esses parâmetros não podem ser corretamente avaliados confiando apenas no score PSI16.
Estudos anteriores mostraram que tanto o PSI como o CURB-65 atuam de forma consistente como preditores de mortalidade, com valores de AUC que variam de 0,74-0,83 para o PSI e de 0,73-0,83 para o CURB-65. Quanto à previsão de outros eventos adversos, tais como necessidade de ventilação mecânica ou de suporte vasopressor, estes valores são menos impressionantes – AUC entre 0,69-0,79 para o PSI e entre 0,59-0,77 para o CURB-6517–23.
O score SMART-COP mostrou ser superior aos scores clássico com AUC de 0,87 para estes últimos eventos adversos7.
Um estudo sueco dos scores de prognóstico em pneumonia pneumocócica com bacteriemia mostrou que a classificação dos doentes nas classes de risco de PSI IV-V apresentava sensibilidade/especificidade/VPP/VPN para a mortalidade de 100/60/25/100 e necessidade de admissão em UCI de 95/64/36/98. A classificação nas classes 3-5 do CURB-65 apresentava piores resultados: 62/86/36/95 para mortalidade e de 71/87/55/91 para necessidade de admissão em UCI, respetivamente24. O nosso estudo mostrou resultados semelhantes em relação à mortalidade, mas valores um pouco menos impressionantes para admissão em UCI nestes scores clássicos.
España et al. descobriram que a pontuação SCAP era tão precisa ou melhor do que outros sistemas de pontuação (CURB-65 e PSI) a prever resultados adversos em doentes hospitalizados por PAC, ajudando a classificar os doentes em categorias de risco crescente com necessidade de monitorização mais apertada6. Eles também descreveram que a pontuação SCAP classificava uma proporção significativamente maior de doentes como baixo risco em comparação com o PSI e o CURB-65, com taxas mais baixas de todos os resultados adversos6. Estes resultados foram diferentes no nosso estudo, onde o SCAP estratificou um menor número de doentes como baixo risco em comparação com os outros 3 scores e um maior número no médio risco.
Este estudo apresenta algumas limitações. Em primeiro lugar, todos os doentes incluídos foram internados no hospital e os dados não refletem o grande número de doentes que foram tratados em ambulatório e o seu seguimento ou complicações. Em segundo lugar, o tamanho da amostra e o número de eventos adversos (sobretudo a reduzida taxa de mortalidade) observados neste estudo pode ser um fator limitante para as suas conclusões. Em terceiro lugar, nem todos os dados estavam disponíveis. No entanto, a quantidade de valores em falta encontrados nos registos de admissão foi baixa (<2%) e mais frequentemente associada com a frequência respiratória – para os objetivos deste estudo os autores consideram que não representa uma limitação importante uma vez que o ponto de corte para os valores da frequência respiratória são semelhantes para todos os scores (sendo que no SCAP é relacionada com a idade).
A sensibilidade para os outros eventos adversos é consideravelmente mais elevada nos índices de gravidade mais recentes (>80% para todos os eventos) em comparação com as pontuações mais clássicas. O SCAP ao estratificar um maior número de doentes como médio risco apresenta uma especificidade mais baixa para a previsão dos eventos adversos. No entanto, este revela a melhor AUC para todos os eventos adversos e como tal a mais alta precisão diagnóstica.
ConclusãoOs scores clássicos de gravidade (PSI e CURB-65) foram desenvolvidos para selecionar os doentes com pneumonia adquirida na comunidade com baixo risco de mortalidade a curto prazo e, como tal, que poderiam ser tratados em ambulatório em segurança. Os scores de gravidade mais recentes (SCAP e SMART-COP) foram desenvolvidos para selecionar os doentes com pneumonia grave com risco de eventos adversos tais como mortalidade, necessidade de internamento em UCI, suporte ventilatório e/ou vasopressor e que precisam de um acompanhamento mais próximo e tratamento mais agressivo.
Todas as pontuações mostraram um bom desempenho no estabelecimento dos doentes de classes de baixo risco e que têm menor probabilidade de ter um evento adverso pelo que podem ser potencialmente tratados em casa.
A taxa de todos os eventos adversos aumentou com o agravamento da classe de risco em todas os scores. Os scores de gravidade mais recentes parecem ter um maior poder discriminatório para todos os eventos adversos no nosso estudo, em particular, o SCAP.
Como tal, os autores concluem que os novos scores de gravidade de pneumonia parecem ser tão bons ou melhores que os scores clássicos na previsão de eventos adversos relacionados com a pneumonia pneumocócica.
Conflito de interessesOs autores declaram não haver conflito de interesses.