A punção aspirativa transbrônquica guiada por ecoendoscopia brônquica linear (EBUS-TBNA) é um importante procedimento minimamente invasivo para o estadiamento do cancro do pulmão de não pequenas células (CPNPC). ÿ, também, um método válido para o diagnóstico de lesões extraluminais adjacentes à árvore traqueobrônquica.
ObjetivoAvaliar o nosso desempenho na execução de EBUS-TBNA relativamente à rentabilidade diagnóstica, segurança e curva de aprendizagem no diagnóstico e estadiamento do cancro do pulmão.
Material e métodosIncluímos todos os doentes submetidos a EBUS-TBNA para diagnóstico ou estadiamento de neoplasia pulmonar. Estes foram posteriormente divididos em 3 grupos diferentes: diagnóstico de massas paratraqueais e parabrônquicas (Grupo 1); diagnóstico e estadiamento de lesões pulmonares periféricas com gânglios mediastínicos aumentados (Grupo 2); estadiamento de doentes com CPNPC (Grupo 3). A curva de aprendizagem foi avaliada em função da sensibilidade diagnóstica, precisão, duração do procedimento, tamanho e número de lesões puncionadas por doente.
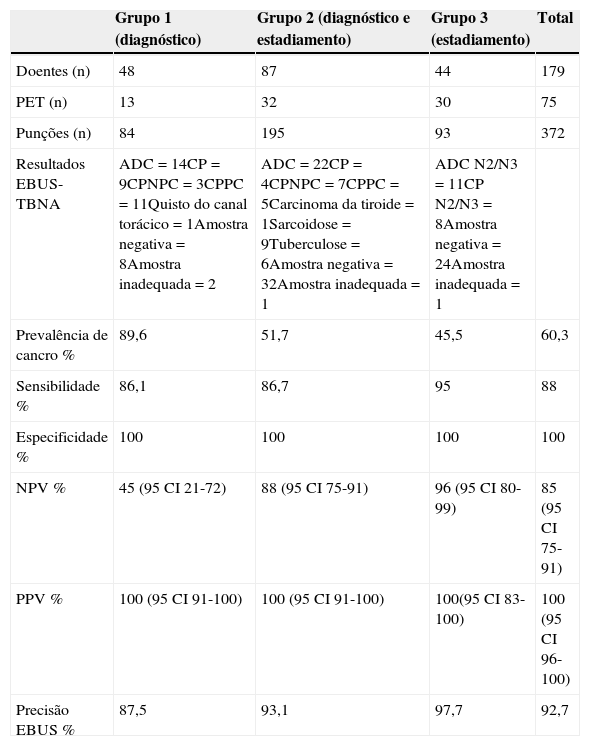
ResultadosForam incluídos 179 doentes e puncionadas 372 lesões. A sensibilidade e precisão globais foram 88% e 92.7%, respetivamente. No Grupo 1, 48 doentes foram submetidos ao procedimento com uma sensibilidade de 86,1% e precisão de 87,5%. No Grupo 2, com 87 doentes, a sensibilidade foi de 86,7%, a precisão de 93,1% e a prevalência de neoplasia de 51,7%. No Grupo 3, a sensibilidade e precisão foram 95 e 97,7%, respetivamente. A prática de EBUS-TBNA conduziu a um maior número de locais puncionados por doente, em menor período de tempo, sem complicações.
ConclusãoEBUS-TBNA é um método eficaz para o diagnóstico e estadiamento de doentes com cancro do pulmão. ÿ claramente um exame seguro. O número de procedimentos realizados melhora o manuseamento e desempenho da técnica.
Linear endobronchial ultrasound-guided transbronchial needle aspiration (EBUS-TBNA) is an important minimally invasive procedure for non-small cell lung cancer (NSCLC) staging. It is also a valid method for diagnosing extraluminal lesions adjacent to the tracheobronchial tree.
AimTo evaluate our EBUS-TBNA performance regarding diagnostic yield, safety and learning curve for lung cancer diagnosis and staging.
Material and methodsAll patients undergoing EBUS-TBNA for lung cancer diagnosis or staging were included. They were divided into three different groups: paratracheal and parabronchial masses sent for diagnosis (Group 1); peripheral lung lesions with abnormal mediastinal lymph nodes sent for diagnosis and staging (Group 2); NSCLC patients sent for mediastinal staging (Group 3). The learning curve was assessed for yield, accuracy, procedure time, size and number of lesions punctured per patient.
ResultsA total of 179 patients were included and 372 lesions were punctured. The overall yield and accuracy were 88% and 92.7%, respectively. In Group 1, EBUS-TBNA was performed in 48 patients and sensitivity was 86.1% and accuracy was 87.5%. For the 87 patients included in Group 2, yield was 86.7%, accuracy was 93.1% and cancer prevalence was 51.7%. The diagnostic yield and accuracy in Group 3 was 95% and 97.7% respectively. EBUS-TBNA practice led to an increase number of sites punctured per patient in a shorter time, without complications.
ConclusionEBUS-TBNA is an effective method for diagnosing and staging lung cancer patients. The procedure is clearly safe. Handling and performance improves with the number of procedures executed.
O cancro do pulmão é a principal causa de mortalidade por cancro a nível mundial1. ÿ a quarta neoplasia mais comum em Portugal com uma incidência estimada de 41,9 por 100.000 habitantes no sexo masculino e 8,5 por 100.000 habitantes no sexo feminino, sendo a segunda causa de morte por cancro, com uma taxa de mortalidade de 41,8 e 7,8 por 100.000 pessoas/ano no sexo masculino e feminino, respetivamente2. A elevada incidência, mortalidade e custos socioeconómicos determinam a necessidade de um esforço suplementar na prevenção, no diagnóstico rápido e no correto estadiamento da doença.
A radiografia de tórax é, frequentemente, o primeiro exame realizado para avaliar uma lesão pulmonar suspeita. No entanto, a tomografia computorizada (TC) do tórax e abdómen superior com contraste é crucial ao permitir uma avaliação anatómica das estruturas torácicas, detetando a localização exata e extensão da doença. Recentemente, a tomografia de emissão de positrões (PET) tornou-se, progressivamente, mais relevante no diagnóstico e estadiamento da neoplasia do pulmão3. A PET e a PET-TC fornecem informações anatómicas e metabólicas da lesão primária pulmonar, dos gânglios mediastínicos e de metastização à distância. Embora estes exames sejam informativos e orientadores, o diagnóstico definitivo é obtido unicamente por histologia ou citologia.
A broncoscopia flexível com as suas técnicas subsidiárias (biópsia, escovado e lavado) tem uma elevada rentabilidade diagnóstica nos tumores endoluminais centrais em comparação com as lesões periféricas, e a punção aspirativa transtorácica guiada por TC (PATT-TC) tem uma maior sensibilidade quando a lesão se localiza na periferia pulmonar4. Nos tumores centrais e extraluminais (paratraqueais e parabrônquicos) estes exames possuem limitações, sendo a punção aspirativa transbrônquica (TBNA) uma opção válida. Na prática clínica, este procedimento é subutilizado devido ao risco de complicações, elevado custo das agulhas de punção e sensibilidade diagnóstica variável, que na TBNA não ecoguiada é dependente do executante5. A capacidade de utilizar a TBNA simultaneamente para diagnóstico e estadiamento tornou-a um instrumento apelativo para o pneumologista. De modo a melhorar a sensibilidade e diminuir o risco de complicações, foram desenvolvidos esforços tecnológicos para realizar o procedimento em tempo real e a TBNA guiada por ecoendoscopia brônquica (EBUS) emergiu como um importante exame minimamente invasivo para o estadiamento e diagnóstico do cancro do pulmão. O procedimento teve início em centros de excelência e tornou-se de imediato evidente a sua eficácia e segurança no estadiamento ganglionar mediastínico. As normas de orientação clínica atuais recomendam a EBUS-TBNA como uma das opções para o estadiamento mediastínico minimamente invasivo e diagnóstico de cancro do pulmão6⿿9. Inicialmente foi reportado que a realização de 10 exames era suficiente para adquirir competência na realização de EBUS-TBNA10, mas trabalhos subsequentes sugerem que a curva de aprendizagem é mais longa e que broncologistas experientes têm diferentes capacidades e rapidez de aprendizagem11.
O objetivo deste estudo foi avaliar o nosso desempenho na realização de EBUS-TBNA em termos de sensibilidade diagnóstica, segurança e curva de aprendizagem no diagnóstico de nódulos ou massas pulmonares e no estadiamento ganglionar mediastínico.
Material e métodosPopulaçãoDurante um período de 30 meses, todos os doentes referenciados para a realização de EBUS-TBNA com o objetivo de diagnóstico ou estadiamento de neoplasia do pulmão foram incluídos de forma prospetiva. Os critérios de exclusão foram: incapacidade em tolerar a anestesia geral; lesão não visualizada por EBUS (p. ex. interposição de parênquima pulmonar arejado); ausência de punções ganglionares durante o procedimento (ex. interposição de estruturas vasculares); doentes submetidos a EBUS por lesões com características altamente sugestivas de patologia benigna; perda de seguimento após a realização de EBUS-TBNA não diagnóstica.
Os doentes foram enviados de diferentes hospitais com 3 características clínicas distintas: Grupo 1 com massas paratraqueais ou parabrônquicas detetadas em TC de tórax que não tinham diagnóstico definitivo após a realização de broncoscopia convencional ou PATT-TC (enviados para diagnóstico); Grupo 2 com lesões pulmonares periféricas com características suspeitas e gânglios linfáticos visíveis na TC com diâmetro>10mm e/ou PET positiva (enviados simultaneamente para diagnóstico e estadiamento); Grupo 3 com diagnóstico histológico de carcinoma do pulmão de não pequenas células (CPNPC) sem evidência de metastização à distância, enviados para estadiamento ganglionar (gânglios linfáticos>10mm de menor eixo na TC ou PET positiva).
Foi obrigatória a realização de TC de tórax prévia ao exame. A realização de PET ou PET-TC ficou dependente da decisão do médico referenciador. O estudo foi aprovado pela comissão de ética da nossa instituição e todos os doentes assinaram um consentimento informado.
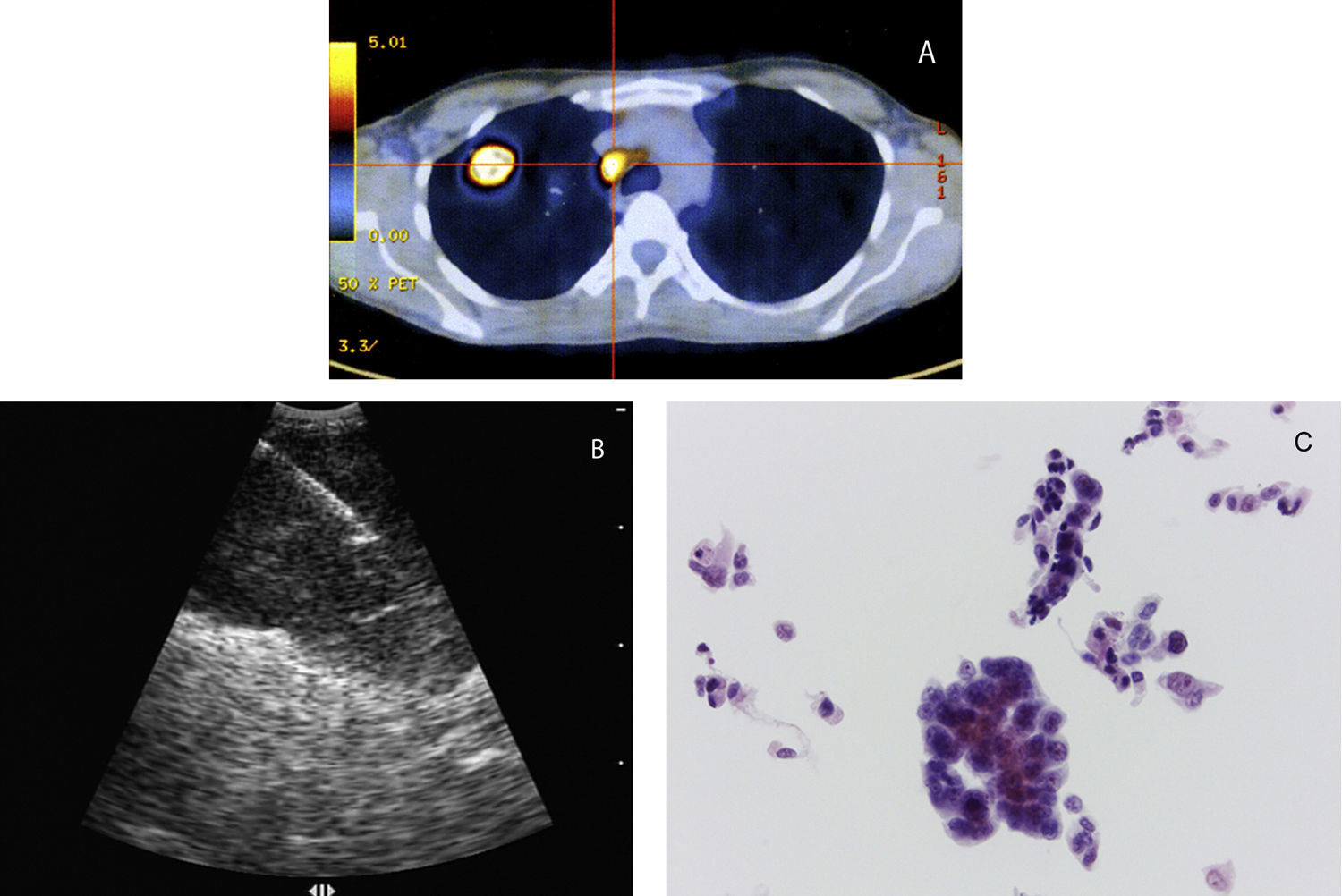
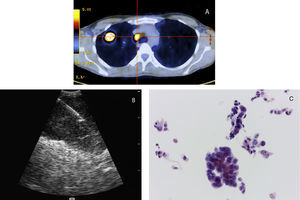
ProcedimentosA EBUS-TBNA foi executada sob anestesia geral, com recurso a um ecoendoscópio flexível (BF-UC 160F, Olympus, Japão), em regime de ambulatório. Todos os exames foram realizados por um operador principal (AB) com treino formal na realização de EBUS-TBNA, tendo sido assistido, em algumas ocasiões, por outros pneumologistas (DF ou LC). Estes foram realizados de acordo com descrição prévia12. O endoscópio foi introduzido através da árvore traqueobrônquica e o transdutor de 7,5MHz foi colocado em contacto com a mucosa da via aérea. As imagens ecográficas foram visualizadas através de equipamento específico (EU-C60, Olympus, Japão) e uma agulha desenvolvida para o efeito (NA-201SX-4022, Olympus, Japão) foi posteriormente posicionada no interior da estrutura em estudo, o estilete interno removido e aplicada pressão negativa à seringa conectada ao sistema. Subsequentemente foram efetuados movimentos repetitivos no sentido anterior e posterior de forma a colher material (fig. 1). Os gânglios N3 foram puncionados em primeiro lugar, seguidamente os N2 e, por fim, os hilares N1 ipsilaterais, se adequado. A classificação foi feita de acordo com o 7° sistema internacional de estadiamento TNM13. Foram realizadas pelo menos 4 passagens de agulha por lesão. Nas situações em que a apresentação macroscópica do material obtido não foi satisfatória realizaram-se punções adicionais. O aspirado foi expelido para álcool a 50% e o líquido de lavagem da agulha para um recipiente contendo solução de conservação cytolyt (Hologic Iberia). Durante o exame não esteve presente um citopatologista nem foi executada avaliação rápida do material no local (ROSE). As amostras foram homogeneizadas em vórtex e centrifugadas. O depósito obtido foi fixado em solução preservcyt (Hologic Iberia) e processado com recurso ao sistema T2000 ThinPrep (Hologic Iberia) para obter uma preparação única que foi submetida a coloração pelo método de Papanicolau. Sempre que possível, foi realizada imunohistoquímica para aquisição de informação adicional.
As amostras foram classificadas como positivas nos casos em que permitiram um diagnóstico seguro de malignidade ou de doença benigna específica, como a identificação de granulomas, sendo estes resultados classificados como evidência de doença, não carecendo de posterior confirmação. Quando o diagnóstico definitivo não foi possível por material insuficiente, ausência de células malignas ou amostra suspeita mas não conclusiva, foi recomendada a realização de procedimentos cirúrgicos mais invasivos para diagnósticos ou estadiamento, nomeadamente mediastinoscopia, toracoscopia ou toracotomia, com referenciação para o departamento de cirurgia torácica (RB, CR). Nos casos em que o doente não reuniu condições ou recusou a intervenção sugerida foi alcançado um diagnóstico definitivo com exclusão de malignidade da lesão após 12 meses de seguimento clínico.
Métodos estatísticosOs dados foram recolhidos de modo prospetivo e inseridos numa base Excel, tendo sido analisados com o programa de estatística SPSS (SPSS 18.5, Chicago, EUA).
Procedeu-se a uma análise descritiva em que as variáveis categóricas foram expressas em frequência absoluta e relativa, enquanto as variáveis contínuas foram expressas em média e desvio padrão.
Para fins estatísticos assumiu-se um resultado EBUS-TBNA positivo para malignidade como um verdadeiro-positivo. Uma doença benigna confirmada por EBUS-TBNA ou em procedimentos subsequentes (invasivos ou através de seguimento de 12 meses de controlo clínico e radiológico) foi classificada como verdadeiro-negativo. Um resultado de EBUS-TBNA inicialmente negativo mas posteriormente positivo para malignidade por métodos invasivos, na mesma localização anatómica, foi considerado um falso-negativo. A sensibilidade, especificidade, precisão, valor preditivo positivo (PPV) e negativo (NPV) foram calculados usando as fórmulas habitualmente definidas.
Para avaliar a curva de aprendizagem foram analisados grupos de 30 doentes sequenciais, tendo em conta a precisão diagnóstica, sensibilidade, complicações, duração do procedimento, tamanho e número de gânglios linfáticos ou lesões puncionadas por doente. Os testes T-Student e de proporções foram utilizados para verificar se existiam diferenças estatísticas entre estes grupos.
ResultadosForam referenciados para a realização de EBUS-TBNA na nossa instituição 206 doentes, tendo 187 sido submetidos ao procedimento para o diagnóstico e/ou estadiamento. Oito doentes (4,3%) foram excluídos com base nos critérios anteriormente descritos. Um total de 179 doentes preencheram os critérios de inclusão (idade média 61,9±11,5 anos, 36-88 anos, 71,5% do sexo masculino) e 126 eram fumadores ou ex-fumadores (55,9±25,2 UMA, 8-140 UMA).
Todos os procedimentos foram realizados sob anestesia geral. Em 26 casos (14,5%) foi utilizada uma máscara laríngea, um broncoscópio rígido em 10 casos (5,6%) e tubo orotraqueal em 143 doentes (79,9%). O tempo médio do procedimento foi de 35±12 minutos. Foram puncionadas 372 lesões por EBUS-TBNA (tamanho ecográfico médio 16,3±6mm, 5-36mm) e o número médio de passagens da agulha por local de punção foi de 5,8±2,7 vezes. Não foram observadas quaisquer complicações associadas à técnica, no entanto, uma doente foi submetida a ventilação mecânica nas 48 horas após a anestesia, até se obter uma extubação eficaz. Constatou-se, posteriormente, a presença de fraqueza muscular causada por síndrome paraneoplásica de Eaton-Lambert.
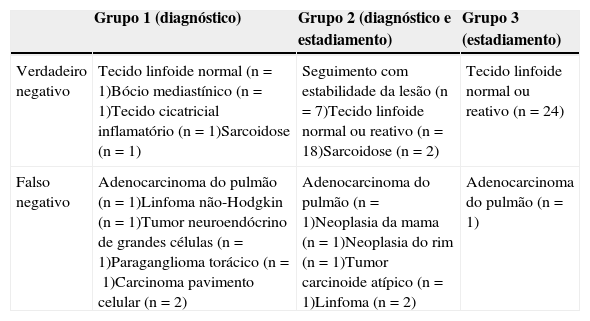
As características clínicas estão representadas na tabela 1. No Grupo 1, foi realizada EBUS-TBNA em 48 doentes e, sempre que possível, a lesão foi puncionada através de diferentes locais (p. ex. massa no lobo superior direito foi puncionada através da traqueia e do brônquio principal direito). A sensibilidade para o diagnóstico de cancro do pulmão foi de 86,1% com uma precisão de 87,5%. Em 2 casos, as amostras foram consideradas inadequadas tendo os procedimentos invasivos subsequentes excluído malignidade num deles e confirmado a existência de adenocarcinoma do pulmão com necrose extensa no outro (tabela 2). Os 8 casos negativos submetidos a cirurgia foram diagnosticados como linfoma não-Hodgkin (n=1), tumor neuroendócrino de grandes células (n=1), paraganglioma torácico (n=1), carcinoma pavimento celular (n=2), bócio mediastínico (n=1), tecido inflamatório cicatricial (n=1) e sarcoidose (n=1).
Resultados e desempenho da EBUS-TBNA
| Grupo 1 (diagnóstico) | Grupo 2 (diagnóstico e estadiamento) | Grupo 3 (estadiamento) | Total | |
|---|---|---|---|---|
| Doentes (n) | 48 | 87 | 44 | 179 |
| PET (n) | 13 | 32 | 30 | 75 |
| Punções (n) | 84 | 195 | 93 | 372 |
| Resultados EBUS-TBNA | ADC=14CP=9CPNPC=3CPPC=11Quisto do canal torácico=1Amostra negativa=8Amostra inadequada=2 | ADC=22CP=4CPNPC=7CPPC=5Carcinoma da tiroide=1Sarcoidose=9Tuberculose=6Amostra negativa=32Amostra inadequada=1 | ADC N2/N3=11CP N2/N3=8Amostra negativa=24Amostra inadequada=1 | |
| Prevalência de cancro % | 89,6 | 51,7 | 45,5 | 60,3 |
| Sensibilidade % | 86,1 | 86,7 | 95 | 88 |
| Especificidade % | 100 | 100 | 100 | 100 |
| NPV % | 45 (95 CI 21-72) | 88 (95 CI 75-91) | 96 (95 CI 80-99) | 85 (95 CI 75-91) |
| PPV % | 100 (95 CI 91-100) | 100 (95 CI 91-100) | 100(95 CI 83-100) | 100 (95 CI 96-100) |
| Precisão EBUS % | 87,5 | 93,1 | 97,7 | 92,7 |
ADC: adenocarcinoma; CP: carcinoma pavimento celular; CPNPC: carcinoma do pulmão de não pequenas células; CPPC: carcinoma do pulmão de pequenas células; NPV: valor preditivo negativo; PPV: valor preditivo positivo.
Resultados definitivos da EBUS-TBNA nas amostras negativas e inadequadas por grupo de doentes
| Grupo 1 (diagnóstico) | Grupo 2 (diagnóstico e estadiamento) | Grupo 3 (estadiamento) | |
|---|---|---|---|
| Verdadeiro negativo | Tecido linfoide normal (n=1)Bócio mediastínico (n=1)Tecido cicatricial inflamatório (n=1)Sarcoidose (n=1) | Seguimento com estabilidade da lesão (n=7)Tecido linfoide normal ou reativo (n=18)Sarcoidose (n=2) | Tecido linfoide normal ou reativo (n=24) |
| Falso negativo | Adenocarcinoma do pulmão (n=1)Linfoma não-Hodgkin (n=1)Tumor neuroendócrino de grandes células (n=1)Paraganglioma torácico (n=1)Carcinoma pavimento celular (n=2) | Adenocarcinoma do pulmão (n=1)Neoplasia da mama (n=1)Neoplasia do rim (n=1)Tumor carcinoide atípico (n=1)Linfoma (n=2) | Adenocarcinoma do pulmão (n=1) |
O Grupo 2 incluiu 87 doentes sendo puncionados um total de 195 gânglios linfáticos nas estações paratraqueal superior direita 2R (n=8), paratraqueal superior esquerda 2L (n=5), paratraqueal inferior direita 4R (n=47), paratraqueal inferior esquerda 4L (n=18), subcarinal 7 (n=64), hilar direita 10R (n=25), hilar esquerda 10L (n=20), interlobar direita 11R (n=2) e interlobar esquerda 11L (n=6). A sensibilidade neste grupo foi de 86,7%, a especificidade de 100%, o NPV de 88%, a precisão do procedimento de 93,1% e a prevalência de neoplasia de 51,7%. Um doente com uma amostra inadequada foi submetido a mediastinoscopia obtendo-se o diagnóstico definitivo de adenocarcinoma do pulmão. Dos 32 casos negativos, 7 recusaram ou não tinham condições para procedimentos mais invasivos, tendo-se verificado estabilidade das lesões aos 12 meses. Os restantes 25 casos foram submetidos a procedimentos cirúrgicos (mediastinoscopia, toracoscopia vídeoassistida ou toracotomia). Em 16 casos estas intervenções confirmaram a ausência de malignidade e a presença de tecido linfoide reativo ou normal (n=14) e sarcoidose (n=2). Quatro doentes, com gânglios mediastínicos com menor eixo >10mm na TC de tórax, foram submetidos a toracotomia (lobectomia com dissecção dos gânglios linfáticos) e o estadiamento anatomopatológico, obtido nas mesmas localizações anatómicas, comprovou a negatividade dos gânglios linfáticos previamente puncionados por EBUS (N0, tecido linfático reativo), embora a lesão primitiva pulmonar fosse positiva para adenocarcinoma do pulmão (n=3) e carcinoma pavimento celular (n=1). Estes casos foram considerados verdadeiros-negativos, uma vez que as adenopatias alvo da EBUS-TBNA não mostraram células malignas. Nas outras situações de negatividade por ecoendoscopia o diagnóstico cirúrgico final foi de metástase ganglionar de neoplasia da mama (n=1), neoplasia do rim (n=1), tumor carcinoide atípico (n=1) e linfoma (n=2).
O estadiamento por EBUS-TBNA foi realizado em 44 doentes com CPNPC (Grupo 3) e foram puncionadas as estações linfáticas 2R (n=2), 2L (n=4), 4R (n=16), 4L (n=12), 7 (n=35), 10R (n=17) e 10L (n=7). A rentabilidade diagnóstica e a precisão foram 95% e 97,7%, respetivamente. Num caso em que a amostra foi inadequada, o doente foi encaminhado para mediastinoscopia que revelou doença N2 (adenocarcinoma). Todos os doentes com resultados negativos foram submetidos a mediastinoscopia (n=16) ou toracotomia (n=8) que não revelaram metastização ganglionar.
A sensibilidade diagnóstica e a precisão globais foram 88 e 92,7%, respetivamente. Tendo em conta os resultados alcançados, foram evitados procedimentos mais invasivos em 112 doentes e, consequentemente, diminuído o número de hospitalizações esperadas.
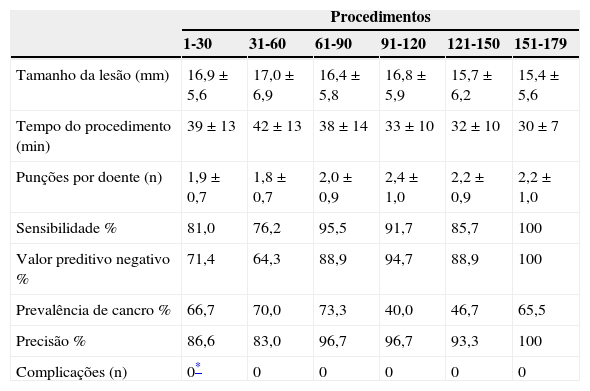
A tabela 3 mostra a curva de aprendizagem para grupos de 30 doentes consecutivos. Verificou-se uma tendência para puncionar lesões cada vez menores (não significativa). O número de gânglios linfáticos puncionados por doente foi estatisticamente diferente após os primeiros 60 procedimentos (p=0,03), tendo aumentado ainda mais após os 90 exames (p=0,008), num período de tempo progressivamente menor. A precisão, sensibilidade e NPV aumentaram gradualmente com o número de procedimentos realizados, embora não se tenham verificado diferenças estatísticas entre os grupos.
Curva de aprendizagem da EBUS-TBNA
| Procedimentos | ||||||
|---|---|---|---|---|---|---|
| 1-30 | 31-60 | 61-90 | 91-120 | 121-150 | 151-179 | |
| Tamanho da lesão (mm) | 16,9±5,6 | 17,0±6,9 | 16,4±5,8 | 16,8±5,9 | 15,7±6,2 | 15,4±5,6 |
| Tempo do procedimento (min) | 39±13 | 42±13 | 38±14 | 33±10 | 32±10 | 30±7 |
| Punções por doente (n) | 1,9±0,7 | 1,8±0,7 | 2,0±0,9 | 2,4±1,0 | 2,2±0,9 | 2,2±1,0 |
| Sensibilidade % | 81,0 | 76,2 | 95,5 | 91,7 | 85,7 | 100 |
| Valor preditivo negativo % | 71,4 | 64,3 | 88,9 | 94,7 | 88,9 | 100 |
| Prevalência de cancro % | 66,7 | 70,0 | 73,3 | 40,0 | 46,7 | 65,5 |
| Precisão % | 86,6 | 83,0 | 96,7 | 96,7 | 93,3 | 100 |
| Complicações (n) | 0* | 0 | 0 | 0 | 0 | 0 |
Os nossos resultados confirmam que a EBUS-TBNA é um método sensível, preciso e seguro para o diagnóstico e estadiamento do cancro do pulmão.
A EBUS-TBNA permitiu estabelecer o diagnóstico de cancro do pulmão numa elevada percentagem de casos (86,1%) que tinham sido submetidos a broncoscopia ou PATT não diagnóstica, evitando procedimentos cirúrgicos com intuito diagnóstico. Resultados semelhantes foram obtidos no estudo de Tournoy et al.14, em que 60 doentes com massas intrapulmonares centrais foram diagnosticados por EBUS-TBNA com uma sensibilidade, NPV e precisão de 82, 23 e 77%, respetivamente. A sensibilidade em doentes sem um diagnóstico definitivo de neoplasia do pulmão é menor comparativamente aos doentes referenciados para estadiamento de CPNPC. As características anatómicas, como a presença de um processo inflamatório, tecido fibrótico ou necrótico na periferia da lesão tumoral podem explicar a menor sensibilidade, sendo esta hipótese suportada pelo caso falso-negativo por EBUS que teve um diagnóstico final de adenocarcinoma do pulmão com necrose extensa. Para ultrapassar esta situação, realizámos múltiplas punções em diferentes locais da mesma lesão. O baixo NPV (45%) está certamente relacionado com a presença de patologias cujo diagnóstico dificilmente seria obtido por citologia (p. ex. linfoma, paraganglioma) pelo que um resultado negativo por EBUS-TBNA deve ser sempre confirmado por métodos mais invasivos. Recentemente foi relatada uma maior sensibilidade diagnóstica e NPV (97,2 e 85,7%, respetivamente) numa população de 126 doentes com lesões pulmonares suspeitas para neoplasia15. Este estudo incluiu 73 doentes (60%) com tumores centrais, embora só tenha sido possível puncionar a massa pulmonar em 41 casos15. A maior rentabilidade diagnóstica pode estar relacionada com a elevada prevalência de cancro do pulmão, assim como pela seleção de um grupo heterogéneo de doentes, alguns com tumores endobrônquicos que podem sobrestimar os resultados.
Relativamente ao Grupo 2, a prevalência de cancro do pulmão foi 51,7%, refletindo a probabilidade de outras doenças não malignas envolverem o parênquima pulmonar e os gânglios mediastínicos. Ernst et al.16 reportaram uma sensibilidade de 91% e um NPV de 92,4% em 213 doentes com suspeita de CPNPC e estações ganglionares hilares aumentadas na TC ou positivas na PET. Em comparação com o anterior, apenas podemos especular que a nossa menor sensibilidade (86,7%) possa dever-se à ausência de PET num elevado número de doentes e à menor prevalência de neoplasia pulmonar. O presente trabalho prova que, em casos selecionados, é possível obter um diagnóstico e estadiamento simultâneo de cancro do pulmão com uma técnica simples e minimamente invasiva.
O desempenho da EBUS-TBNA no estadiamento mediastínico em doentes com CPNPC comprovado tem sido extensivamente descrito e os nossos resultados são consistentes com os estudos publicados previamente. ÿ importante destacar que dos 44 doentes com CPNPC do Grupo 3, todos tinham aumento radiológico dos gânglios mediastínicos mas apenas 30 (68,2%) realizaram PET. De acordo com as normas de orientação clínica internacionais, todos os doentes enviados para EBUS-TBNA devem realizar um correto estadiamento mediastínico não invasivo8. Embora a PET seja um importante exame para estadiamento, a noção que os gânglios mediastínicos positivos são sempre resultado de envolvimento maligno acarreta o risco de excluir doentes de uma cirurgia potencialmente curativa. O trabalho de Yasufuku17 comparou a TC, PET e EBUS-TBNA no estadiamento ganglionar do cancro do pulmão e as sensibilidades foram 76,9, 80,0 e 92,3%, as especificidades 55,3, 70,1 e 100% e a precisão diagnóstica 60,8, 72,5 e 98%, respetivamente. Demonstra que é fundamental confirmar as alterações de imagem com procedimentos invasivos subsequentes, nos casos em que os resultados alteram a orientação clínica, uma vez este tipo de abordagem providencia um melhor estadiamento e tratamento do cancro do pulmão. De facto, na nossa população a prevalência de N2/N3 foi apenas 45,5% tendo sido possível oferecer tratamento cirúrgico aos doentes N0-1. A ecoendoscopia, em casos selecionados, pode substituir as técnicas cirúrgicas, nomeadamente a mediastinoscopia, dado que tem uma rentabilidade diagnóstica similar, proporciona um acesso mais global do mediastino, não requer internamento hospitalar e possui menor morbilidade e custos18⿿20.
Embora a EBUS-TBNA exija treino formal e prática, é segura para o doente. Na nossa série foram puncionadas 372 lesões sem evidência de complicações relacionadas com o procedimento. Nos primeiros 30 exames a sensibilidade e precisão foram elevadas, tendo continuado a melhorar à medida que mais procedimentos foram realizados. A correta interpretação das imagens ecográficas, a seleção exata do local a puncionar e a recolha de amostras adequadas em termos de qualidade e quantidade são fatores essenciais21, para além da análise deste tipo de amostras por um patologista experiente. Estudos prévios demostram que a presença de um patologista durante o procedimento reduz o número de amostras inadequadas, punções e falso-negativos, permitindo encurtar o tempo do procedimento22. Devido ao facto de não termos efetuado ROSE e perante ausência de um patologista durante o exame, optámos pela realização de pelo menos 4 punções por lesão de forma a maximizar a rentabilidade, de acordo com os dados publicados23. Na prática clínica é de suma importância estabelecer uma boa comunicação entre o executante e o anatomopatologista para alcançar uma elevada eficácia em EBUS-TBNA.
Outro aspeto importante no presente estudo relaciona-se com o facto de os procedimentos terem sido essencialmente realizados por um único pneumologista, o que pode explicar uma maior rapidez na curva de aprendizagem. Podemos conjeturar que broncologistas experientes, após treino adequado, podem obter uma curta curva de aprendizagem.
Em conclusão, na nossa experiência a EBUS-TBNA é uma técnica segura, eficaz e prática para obtenção de material citológico de gânglios ou massas adjacentes à via aérea principal, com impacto clinico no diagnóstico e estadiamento do cancro do pulmão. O potencial da ecoendoscopia brônquica torna-a uma ferramenta de extrema importância numa unidade de broncologia moderna.
Responsabilidades éticasProteção dos seres humanos e animaisOs autores declaram que os procedimentos seguidos estavam de acordo com os regulamentos estabelecidos pelos responsáveis da Comissão de Investigação Clínica e ÿtica e de acordo com os da Associação Médica Mundial e da Declaração de Helsinki.
Confidencialidade dos dadosOs autores declaram ter seguido os protocolos do seu centro de trabalho acerca da publicação dos dados de pacientes e que todos os pacientes incluídos no estudo receberam informações suficientes e deram o seu consentimento informado por escrito para participar nesse estudo.
Direito à privacidade e consentimento escritoOs autores declaram ter recebido consentimento escrito dos pacientes e/ou sujeitos mencionados no artigo. O autor para correspondência deve estar na posse deste documento.
Conflito de interessesOs autores declaram não haver conflito de interesses.
Os autores agradecem à Técnica Magda Albuquerque pelo trabalho citológico e pela contribuição na obtenção das imagens.