A proteinose alveolar pulmonar (PAP) é uma doença rara caracterizada pela acumulação anormal de material lipoproteináceo nos alvéolos, que pode levar a insuficiência respiratória, estando associada a um risco elevado de infecções. O tratamento gold-standard da PAP é a lavagem pulmonar total.
Uma mulher grávida, com diagnóstico prévio de PAP primária, a forma mais comum de PAP, foi internada com um quadro de dispneia e agravamento da função respiratória. No período de um mês, foi realizada lavagem pulmonar total duas vezes, com melhoria clínica e funcional. A gravidez foi levada a termo, com o nascimento de um bebé saudável.
Os mecanismos de comprometimento respiratório são discutidos, bem como as opções de tratamento e resposta.
Pulmonary alveolar proteinosis (PAP) is a rare disorder characterized by abnormal accumulation of a lipoproteinaceous material in the alveoli, which may lead to respiratory failure and has an associated high risk for infections. The mainstay treatment for PAP is whole lung lavage.
A pregnant woman, previously diagnosed with primary PAP, the most common form of PAP, was admitted with dyspnea and worsening respiratory function. In one month period, a whole-lung bronchopulmonary lavage was performed twice, with clinical and functional improvement. Pregnancy was carried to term and a healthy baby was delivered.
The mechanisms of respiratory impairment are discussed as well as treatment options and response.
A PAP é uma doença rara, caracterizada pela acumulação anormal de material proteináceo nos alvéolos, com mínima inflamação intersticial ou fibrose1. Existe um aumento do risco de infecções respiratórias e a evolução clínica pode variar entre doença estável, com persistência dos sintomas, melhoria espontânea e doença progressiva evoluindo para insuficiência respiratória. A lavagem pulmonar total (LPT) é o tratamento padrão desde 1960.
Descrevemos uma gravidez de termo bem sucedida numa paciente com PAP progressiva, cuja deterioração da função pulmonar evoluiu para insuficiência respiratória grave, com necessidade de LPT. Na revisão da literatura identificámos um único caso descrito de LPT na gravidez2.
Descrição do casoMulher de 44 anos, negra, obesa e hipertensa, controlada com nifedipina. Tinha antecedentes de sete gravidezes anteriores, incluindo um aborto espontâneo e uma mola hidatiforme. Um dos seus filhos falecera com astrocitoma de células cerebrais e os quatro restantes eram saudáveis.
Dois anos antes do internamento tinha-lhe sido diagnosticado PAP primária, na sequência de estudo de queixas de dispneia, tosse e expectoração mucosa durante cinco meses. O diagnóstico foi baseado em exames de imagem compatíveis (tomografia de tórax mostrando infiltrado intersticial e aspecto « crazy-paving ») e lavado bronco-alveolar (LBA) com aspecto leitoso característico, apresentando material granular corando com PAS (periodic acid-Schiff). A prova de função respiratória revelava um volume expiratório forçado no primeiro segundo de 1,17 L (57% do previsto), um índice Tiffeneau de 65% e capacidade pulmonar total de 3,31 L (63% do previsto). A capacidade de difusão (DLCO) foi de 35% do previsto. Em Maio de 2004, na sequência de agravamento dos sintomas e da gasometria arterial (GA), foi realizada LPT à direita (Tabela 1). Após esse procedimento, permaneceu assintomática até que voltou a ter dispneia em Outubro de 2004, tendo a doente recusado nova lavagem.
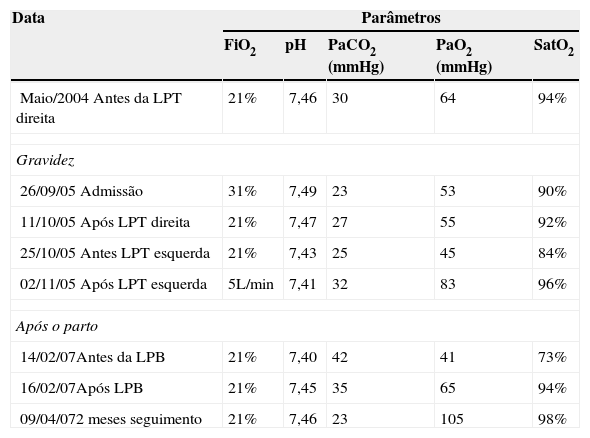
Gases do sangue arterial.
| Data | Parâmetros | ||||
|---|---|---|---|---|---|
| FiO2 | pH | PaCO2 (mmHg) | PaO2 (mmHg) | SatO2 | |
| Maio/2004 Antes da LPT direita | 21% | 7,46 | 30 | 64 | 94% |
| Gravidez | |||||
| 26/09/05Admissão | 31% | 7,49 | 23 | 53 | 90% |
| 11/10/05Após LPT direita | 21% | 7,47 | 27 | 55 | 92% |
| 25/10/05Antes LPT esquerda | 21% | 7,43 | 25 | 45 | 84% |
| 02/11/05Após LPT esquerda | 5L/min | 7,41 | 32 | 83 | 96% |
| Após o parto | |||||
| 14/02/07Antes da LPB | 21% | 7,40 | 42 | 41 | 73% |
| 16/02/07Após LPB | 21% | 7,45 | 35 | 65 | 94% |
| 09/04/072 meses seguimento | 21% | 7,46 | 23 | 105 | 98% |
FiO2: Fracção de oxigénio inspirado; PaCO2: Pressão arterial de CO2 (mmHg); PaO2: Pressão arterial de oxigénio (mmHg); SatO2: saturação de oxigénio; LPT: lavagem pulmonar total; LPB: lavagem pulmonar total bilateral.
Em Setembro de 2005 recorreu ao hospital da sua área de residência com queixas de dispneia de agravamento progressivo, febre, expectoração amarelada nas 4 semanas anteriores e 3 meses de amenorreia, tendo sido transferida para o nosso hospital por insuficiência respiratória progressiva. O exame físico inicial revelou obesidade (índice de massa corporal de 35), taquipneia e crepitações bibasais. Não apresentava edemas maleolares ou ortopneia. A GA revelou insuficiência respiratória hipoxémica (Tabela 1). Analiticamente tinha leucocitose de 14.400/μL e hemoglobina normal. A radiografia de tórax mostrava infiltrados alveolares nos terços inferiores de ambos os campos pulmonares. O electrocardiograma e ecocardiograma com contraste salino foram normais, excluindo shunt circulatório direito-esquerdo; as culturas microbiológicas do LBA (que exibia as características patológicas típicas da PAP) e do sangue foram negativas. Apesar da resolução da leucocitose após tratamento com meropenem, a hipóxia manteve-se, sendo necessária uma FiO2 de 40-50% para manter a SatO2 acima de 90%.
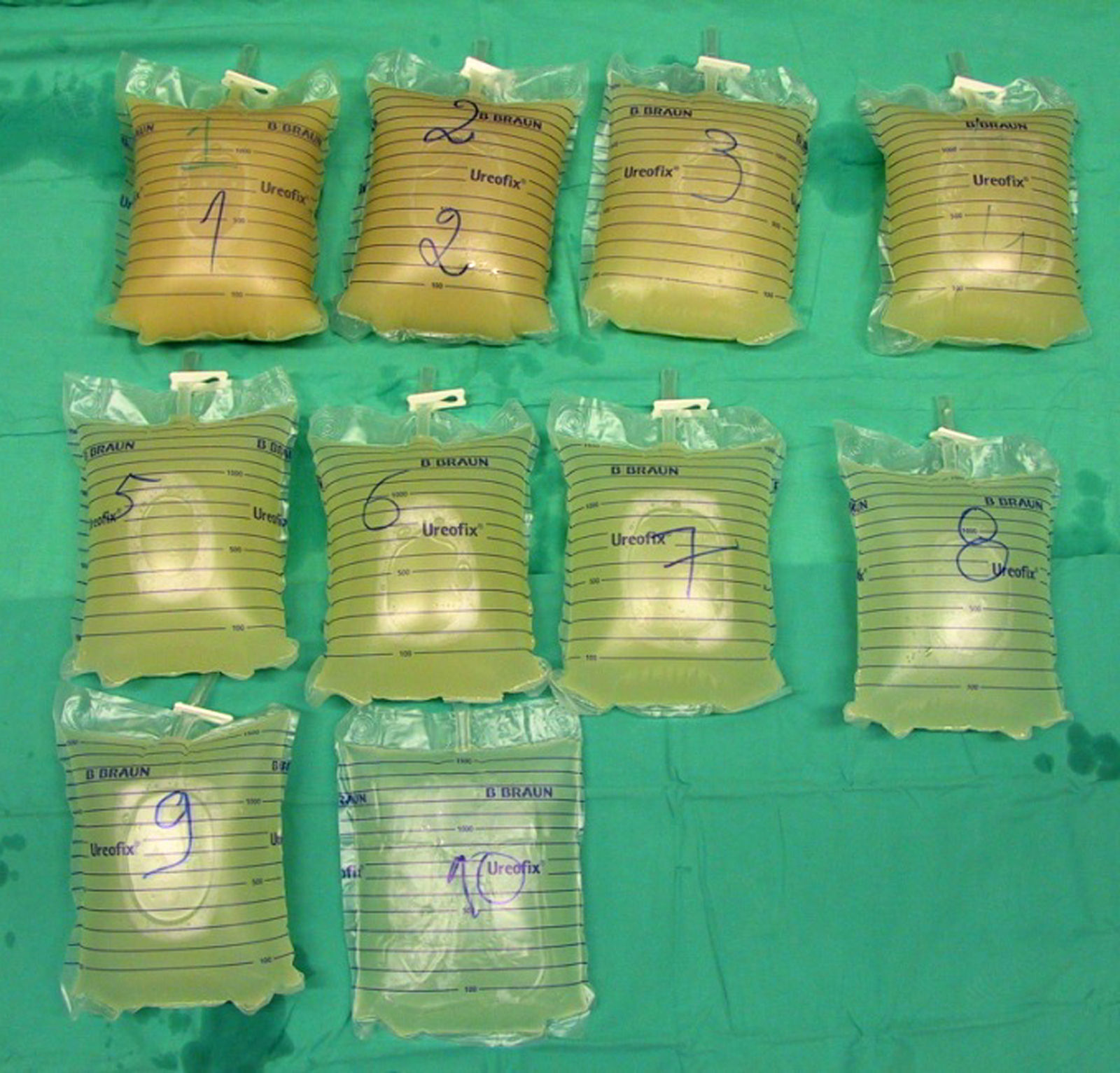
Durante o internamento foi diagnosticada uma gravidez intra-uterina de oito semanas por ecografia pélvica, sendo esta a primeira gravidez após o diagnóstico de PAP. O risco de complicações graves foi discutido com a doente, que decidiu manter a gravidez e concordou em realizar a LPT direita. O procedimento foi realizado a 6 de Outubro de acordo com o protocolo descrito por Ben-Abraham3, no bloco operatório sob anestesia geral e monitorização hemodinâmica e ventilatória; Foi recuperada a quase totalidade dos 9,5 L de líquido instilado e a SatO2 manteve-se sempre acima de 90%. A melhoria da insuficiência respiratória foi notória até à alta cinco dias depois, verificando-se diminuição substancial da necessidade de suplementos de oxigénio (Tabela 1).
Duas semanas depois, em consulta de seguimento, constatou-se uma fraca aderência ao oxigénio prescrito (3L/min) e aumento da dispneia, tendo-se verificado agravamento das trocas gasosas (Tabela 1), sem sinais de infecção. A doente foi readmitida para LPT do pulmão esquerdo realizada com 14 L de soro fisiológico - Figura 1 - a 27 de Outubro (13ª semana de gestação). Após o procedimento, apesar de haver uma melhoria das trocas gasosas, a doente permaneceu sob oxigenoterapia contínua (Tabela 1) tendo tido alta com oxigénio a 4L/min. Nas 13 semanas seguintes foi seguida com consultas frequentes pelas equipas de Medicina Interna e Obstetrícia.
Na 26.ª semana de gravidez, devido a dispneia progressiva, foi novamente internada, ficando com oxigénio por máscara de Hudson para manter a SatO2 acima de 93%. Atendendo ao desenvolvimento de pré-eclâmpsia e à apresentação pélvica do feto, foi realizada cesariana com anestesia epidural às 37 semanas, nascendo uma menina saudável. Durante todos os procedimentos a SatO2 manteve-se acima de 90%. No pós-parto a doente apresentava SatO2 de 98% com FiO2 de 31%, que melhorou nos seis meses seguintes (SatO2 de 98% em ar).
Com o tempo, as trocas gasosas e a radiografia de tórax tenderam a deteriorar-se (Tabela 1). Em Fevereiro de 2007, foi realizada uma nova LPT sequencialmente em ambos os pulmões, resultando em melhoria significativa das trocas gasosa e dois meses depois não apresentava necessidade de oxigénio suplementar (Tabela 1). Três anos depois, a paciente está assintomática, sem necessidade de oxigénio, e a criança apresenta um desenvolvimento normal.
DiscussãoA grande dificuldade neste caso de PAP deveu-se à necessidade de gerir uma doente grávida com um quadro de hipoxemia grave em que tanto o tratamento como a gravidez em curso poderiam provocar, pelo menos temporariamente, deterioração da função respiratória. Os autores encontraram um único caso descrito na literatura de LPT realizada com sucesso durante a gravidez2 numa jovem com PAP sem outras comorbilidades. Na nossa doente, a idade materna, a hipertensão e a obesidade aumentavam o risco da gravidez, dificultando a tomada de decisões.
A doente apresentava-se grávida de oito semanas com insuficiência respiratória grave e embora a infecção respiratória possa ter contribuído para o agravamento funcional, provavelmente não terá sido um factor preponderante, uma vez que a sua resolução não originou melhoria significativa. Além disso, mais tarde na gravidez, foi observado agravamento das trocas gasosas na ausência de infecção. Foram excluídas outras causas de insuficiência respiratória refractária na gravidez, como insuficiência cardíaca ou shunt circulatório direito-esquerdo.
Embora a evolução da PAP não possa ser excluída, a súbita deterioração da função pulmonar coincidindo com o início da gravidez e a persistência da insuficiência respiratória, apesar da lavagem pulmonar, sugerem que a gravidez teve um papel importante no agravamento da insuficiência respiratória. As alterações anatómicas, bioquímicas e hormonais que ocorrem na gravidez, resultam em adaptações do sistema respiratório ao aumento das necessidades do feto em desenvolvimento4. Estas alterações são geralmente bem toleradas. Porém, no contexto de doença pulmonar subjacente, pode ocorrer deterioração de função respiratória já comprometida. A elevação do diafragma na gravidez5 pode induzir microatelectasias dos lobos inferiores6, o que poderia agravar a relação ventilação/ perfusão e, consequentemente, agravar a hipoxemia, especialmente numa doente com restrição ventilatória e diminuição acentuada da DLco.
Curiosamente, a PAP tem sido associada a disfunção dos macrófagos alveolares (que são responsáveis pela fagocitose do surfactante alveolar), causada por auto-anticorpos contra o factor de estimulação de colónias de granulócitos e macrófagos7, e também está associada a estados de imunodeficiência8. Por outro lado, durante a gravidez, além das adaptações anatómicas e bioquímicas, várias alterações ocorrem em quase todos os aspectos do sistema imunológico4. Acredita-se por exemplo que essas alterações são responsáveis pela modificação do curso de doenças auto-imunes, devido a modificações na actividade de algumas células imunitárias9. Assim, é razoável pensar que a imunomodulação que ocorre durante a gravidez possa contribuir para a disfunção macrofágica (com consequente desequilíbrio da homeostasia do surfactante) dessa forma originando agravamento clínico. Isso poderia explicar o declínio ventilatório na fase inicial da gravidez, quando a influência do volume do útero ainda não é notório. Mais estudos são necessários para esclarecer essa questão.
A LPT, considerada tratamento padrão para a PAP, é descrita como segura e eficaz, resultando em aumento da sobrevida. Pode ser realizada num pulmão de cada vez3 ou em ambos os pulmões sequencialmente se se considerar que o doente é capaz de tolerar a ventilação unipulmonar no pulmão que acabou de ser tratado10,11. Uma semana depois é possível observar melhoria na pressão arterial de oxigénio10. No caso apresentado as indicações para LPT foram a dispneia, impacto nas actividades diárias e desenvolvimento de insuficiência respiratória10,12, verificando-se melhoria após os procedimentos, com diminuição significativa das necessidades de oxigénio.
Em conclusão, vários aspectos podem ter contribuído para a gravidade da hipoxemia observada, incluindo a PAP, obesidade e alterações anatomofisiológicas da gravidez. Este caso demonstra que é possível levar a cabo uma gravidez de termo numa doente com patologia respiratória grave como a PAP, desde que haja uma boa monitorização da mãe e do feto, e que sejam providenciados tratamentos específicos (incluindo a LPT) e oxigenação suplementar.